Целью нашей работы является изучение клинических особенностей и тактики ведения ребенка с врожденной лимфангиомой.
Материалы и методы исследования: Нами описан клинический случай пациента А., с ВПР лимфатической системы: кистозная линфангиома подмышечной области слева, родившейся в городском перинатальном центре г. Караганды. Данному ребенку были проведены комплексное обследование, консультация узких специалистов, консервативная, симптоматическая терапия
Anamnesis vitae: От женщины Т. 33 лет, от 3 беременности (1 половина беременности – б/о, 2 половина беременности в 20 недель – анемия легкой степени, принимала препараты железа.
УЗИ от 06.09.2018 в Родильный дом г. Темиртау: Беременность 20 недель + 3 дня по фетометрии. Тазовое предлежание плода. Экстрофия мочевого пузыря?
УЗИ от 10.09.2018 в ОПЦ: Беременность 21 недели + 1 день. Образование левой подмышечной впадины.
УЗИ от 19.09.2018 в ОПЦ: Беременность 23 недели + 3 дня. 2 рубца на матке. ВПР лимфатической системы. Кистозная лимфангиома подмышечной области слева у плода. В 23 недели консультирована генетиком, диагностирована ВПР лимфатической системы.
УЗИ от 16.11.2018 в ОПЦ: Беременность 31 неделя. ВПР лимфатической системы. Кистозная лимфангиома подмышечной области слева у плода.
УЗИ от 26.12.2018 в ОПЦ: Беременность 36 недель + 6 дней. ВПР лимфатической системы. Кистозная лимфангиома подмышечной области слева. Кисты надпочечников. Многоводие легкой степени.
Диагноз матери перед родами: Беременность 39 недель + 1 день. Ложные схватки. ОАА. Рубец на матке, ВПР лимфатической системы плода. Кистозная линфангиома лопаточной области слева и расширение петель толстого кишечника. Анемия легкой степени.
Anamnesis morbi: В январе 2019 года в городском перинатальном центре г. Караганды родилась доношенная девочка от 2 срочных оперативных родов с весом – 4560,0 гр, ростом -55 см, окружность головы- 35 см, окружность груди – 45 см, с оценкой по шкале Апгар – 8/9 баллов. Наследственный и семейный анамнез не отягощен. От прерывания беременности родители отказались. Состояние ребенка при рождении средней степени тяжести за счет основного заболевания.
St.localis: В левой лопаточной области имеется опухолевидное образование, размером 25,0 см * 30,0 см., плотной консистенции, не напряжено. Кожа над образованием имеет цвет от бледно-розового до темно синюшного (Рис.№1,2). На наружной поверхности в области левого предплечья, опухолевидных образований, плотной консистенции, не напряжены, размером 0,5*0,5 см. Бледноватого цвета, в центре данных образований точечные пятна черного цвета.
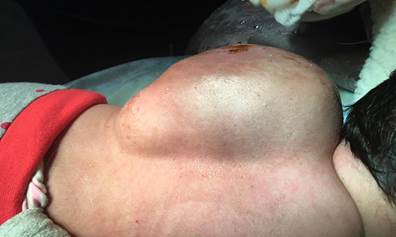
Рис.№1.
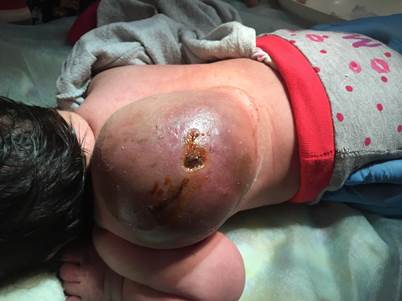
Рис.2.
Диагноз: Врожденный порок развития: Лимфангиома лопаточной области. Крупный вес к сроку гестации. Риск ВУИ.
Проведенные обследования в роддоме: ОАК, группа крови и резус фактор, сахар крови, скрининг ФКУ, ВГ, скрининг ВПС, ЭХО-КС, рентген лопаточной области в 2- х проекциях, КТ.
В первые сутки жизни 17.01.19 г. проведено КТ: по задней поверхности грудной клетки, слева, сразу над лопаткой, определяется разрастание, состоящее из множественных полостей разного размера в толще мышечной ткани и подкожно-жировой клетчатки, заполненные жидкостным компонентом, занимающее площадь 10,0*8,3 см3,плотностью в нативе 6/13 ед., не спаянное с окружающими тканями. КТ – признаки, характерные для патологического образования задней поверхности грудной клетки, более характерные для кистозной формы лимфангиомы, нельзя исключить прорастание в плевру слева. В динамике отмечается умеренный рост образования, изъязвления кожи над ним, периодическое серозно- геморрагическое отделяемое.
В возрасте 5 суток была переведена в ОДКБ г. Караганды в хирургическое отделение для решения вопроса о дальнейшем лечении. Решено было продолжить наблюдение учитывая возраст ребенка.
С 01.03.2019 по 12.03.2019 гг. находился на стационарном лечении в ОДБ г. Темиртау, где проведено обследование и лечение. КТ 05.03.2019 г. В подкожной клетчатке лопаточной области слева неоднородное образование размерами 7*9*11 см, состоящее их двух кист с толстыми стенками. В наибольшем образовании включение кальцификатов. Отмечается контрастное усиление капсулы образований. Четкой связи с мышцами и костями не выявлено. У нижнего края меньшей кисты овальное кистозное образование размерами 1,2*1,3*1,6 см, капсула интенсивно усиливается. Отмечается варикозное расширение вен подмышечной области слева. В заднем средостении слева паравертебрально на уровне 3-6 грудных позвонков гиподенсивные массы до 1,4*2,5 см в поперечном сечении, протяженностью до 3,5 см, без четких контуров. Контрастного усиления не наблюдается. В толще массы прослеживается позвоночные артерии. Увеличение внутригрудных лимфоузлов не определяется.
Заключение: Кистозно – солидные образования лопаточной и подмышечной областей слева (верифицирована лимфангиома). С распространением в заднее средостение и субпекторальную область слева. КТ- признаков очагово- инфильтративных изменений легких, объемных образований средостения не выявлено. Снижение воздушности правого легкого связано с вынужденным положением пациента. Консультированы педиатром, кардиологом, гематологом, неонатологом.
Направлен в ННЦМД г. Астана, для оказания высокоспециализированной помощи. Общеклинические анализы в пределах относительной нормы.
УЗИ мягких тканей от 14.03.2019 г.: При сканировании лопаточной области слева лоцируется три объемных образования с ровными четкими контурами, интимно прилежащими друг к другу , размерами 34*30мм, 75*68 мм,66*41 мм, неоднородной структуры за счет множества анэхогенных очагов округлой формы , и множества тяжистых эхогенных включений неправильной формы. Образования не имеют признаков кровотока в режиме ЦДК **Заключение**Эхопризнаки объемных образований мягких тканей лопаточной области слева (нельзя исключить лимфангиому)
МРТ грудной клетки в левой верхней конечности от 18.03.2019 г: В левой половине грудной клетки по задней поверхности от уровня лопатки до диафрагмы, подкожно, определяется толстостенное многокамерное (3-4 камеры) кистозное образование неправильной формы, содержимое неоднородное структуры – гипер- гипоинтенсивное на Т2-ВИ, слабо гипоинтенсивное на Т1-ВИ, размеры наибольшей кисты -45*40*21 мм. Одна из полостей образования вскрылась (дренирована -15.03.2019 г), кожа на уровне свища локально инфильтрирована.
В левой подмышечной области определяется многокамерное объемное образование
неправильной формы, размеры отдельных кист – до 18 *7 мм, гиперинтенсивное на Т2-Ви, гипоинтенсивное на Т1-ВИ, без четких контуров. Образование распространяется в межреберные пространства по боковой поверхности грудной клетки слева, также определяется внутригрудной компонент по передней аксиллярной линии слева на уровне 4-го ребра, размеры 19*6 мм.
Паравертебральное слева в реберно-позвоночном углу на уровне Th 3- Th 8 определяется аналогичное образование неправильной формы, с четкими ровными контурами, умеренно неоднородной структуры – гиперинтенсивное на Т2-ВИ, изо-гиперинтенсивное на Т1-ВИ. Образование распространяется вдоль костальной плевры на межреберные промежутки слева, размеры – около 30*22 мм в аксиальной проекции, протяженность около 46 мм. Прорастание в позвоночный канал не выявлено.
Аналогичное по структуре образования определяются в подкожно- жировой клетчатке левой верхней конечности на уровне плеча и предплечья, на всем протяжении, больше по дорсальной поверхности.
На пост контрастных Т1-ВИ определяется минимальное гетерогенное накопление контраста в образованиях грудной клетки, более выраженное накопление контраста в образованиях в толстых стенках образования дорсальной поверхности грудной клетки.
Заключение: МР-признаки множественных объемных образований (лимфангиома): левой половине грудной клетки по дорсальной поверхности (с признаками воспалительной инфильтрации в одной вскрывшейся кистой) в левой подмышечной области с локальным прорастанием в грудной полость слева, в реберно-позвоночном углу слева на уровне Th 3- Th 8 с распространением в межреберные пространства, в подкожной клетчатке левой верхней конечности.
15.03.2019 г. проведена операция – иссечение некротических масс кистозного образования лопаточной области слева, санация, дренировние**86,00**
Микробиология от 18.03.2019 г.: Бак исследование отделяемого из полостного образования лопаточной области Citrobacter freundii 106 КОЕ. Устойчив к: Ампициллину, Амиксициллину, Цефазолину, Амоксиклаву, Цефотаксиму, Цефтриаксону.
Чувствителен к: Гентамицину, Ампициллину+Сульбактаму, Ревотазу, Цефепим, Меропенему, Амикацину, Левофлоксацину.
Паталого - гистологческое заключение №6014-23 от 19.03.2019 г.: морфологическая картина наиболее соответствует лимфангиоме с тотальным некрозом и очагами гнойного воспаления.
26.03.2019 г проведена операция – биопсия образования левого предплечья **83,21**
Состояние на момент выписки: Общее состояние ребенка удовлетворительное. Сознание ясное. Самочувствие не нарушено. Температура тела на нормальных цифрах. Кожные покровы и видимые слизистые оболочки обычной окраски, чистые от сыпи. Периферические лимфоузлы не увеличены. Дыхание через нос свободное. ЧД -28 в мин. В легких везикулярное дыхание, хрипов нет. ЧСС-128 в мин. Тоны сердца ясные, ритмичные. Гемодинамика стабильная. Живот не вздут, при пальпации мягкий, безболезненный. Печень и селезенка не увеличены. Физиологические отправления не нарушены.
Локально: В лопаточной области слева имеется полостное образование, неправильной формы, размером 6*4 см, с четким контуром, выступающее над поверхностью кожи, состоящее из 2- х полостей. Над верхней полостью имеется свищевой ход. Отделяемое скудное, серозной. В подмышечной области мягко- тканное образование, размером 2*1 см, выступающее над уровнем кожи, при пальпации безболезненное. В области левого плеча и предплечья, имеется множественные образования размерами до 0.3-0.2 см, плотной консистенции, безболезненные при пальпации. Послеоперационная рана чистая, без признаков воспаления, швы состоятельные. КЦВ удален 27.03.2019 г.
Рекомендована: Плановая госпитализация в ОДХиТ ННЦМД г. Нур-Султан в возрасте старше 6 мес.
Результаты и обсуждения. Важным является проведение перинатального консилиума при проведении, которого беременная женщина и члены ее семьи информируются о характере поражения плода, возможных исходах беременности, прогнозе для жизни и здоровья ребенка. При наличии показаний даются рекомендации по поводу прерывания беременности. Планирование родоразрешения: дети с лимфангиомой до 3-х см. в диаметре могут быть рождены через естественные родовые пути [4]. Оперативное родоразрешение показано в случае обнаружение лимфангиомы большого размера, кистозного характера для исключения интранатальной травмы и кровотечения [4]. Наша пациентка была родоразрешена оперативно учитывая большие размеры лимфангиомы. При этом отмечено нарушение целостности наружных поверхности лимфангиомы с признаками воспалительной инфильтраци в одной вскрывшейся кист.
Лечение лимфангиомы в основном проводится хирургическими методами. Суть оперативной методики в полном иссечение патологической ткани. Если лимфангиома для новорожденных не представляет серьезных опасений, то операцию откладывают на некоторое время, пока ребенок не подрастет и не окрепнет. Зачастую достаточно дождаться конца первого года жизни. В случаях, когда лимфангиома располагается неглубоко, операцию можно проводить в течение первых шести месяцев жизни ребенка. Нашего пациента прооперировали в возрасте 3месяцев жизни в виду больших размеров лимфангиомы и с локальным прорастанием в грудной полость слева, в реберно-позвоночном углу слева на уровне Th 3- Th 8 с распространением в межреберные пространства, в подкожной клетчатке левой верхней конечности. Всем детям, оперированным по поводу лимфангиомы, необходимо диспансерное наблюдение. Распределение пациентов в диспансерные группы и объем лечебно-диагностических мероприятий осуществляется на основании отдаленного результата через 1 год после операции [5,6,7].
Вывод: таким образом, лимфангиома представляется собой доброкачественную опухоль, которая развивается из лимфатических сосудов. Развитие лимфангиомы обусловлено недостаточностью лимфодренажа. Особое внимание следует уделить ранней ультразвуковой диагностике в антенатальном периоде, с целью выбора оптимальной тактики ведения ребенка. Всем детям, оперированным по поводу лимфангиомы, необходимо диспансерное наблюдение. Распределение пациентов в диспансерные группы и объем лечебно-диагностических мероприятий осуществляется на основании отдаленного результата через 1 год после операции.
Библиографическая ссылка
Парханович О.С., Бабулова А.С., Турсынбекова Р.К., Самойлова А.В., Идрисова В.С., Турсын А.К., Казарян Р.У. ОСОБЕННОСТИ КЛИНИЧЕСКОГО СЛУЧАЯ НОВОРОЖДЕННОГО С ВРОЖДЕННОЙ ЛИМФАНГИОМОЙ // Международный студенческий научный вестник. – 2019. – № 3. ;URL: https://eduherald.ru/ru/article/view?id=19634 (дата обращения: 18.04.2024).

